Dr. Rafael Barousse
Médico Especialista en diagnóstico por Imágenes y Medicina del Deporte. Integrante del grupo de trabajo de patología Musculoesquelética del centro Rossi de Buenos Aires, Coordinador del área de patología de plexos y nervios periféricos.
Introducción
Son muchos los años que llevamos evaluando la patología de los nervios periféricos con las imágenes y es cada vez más frecuente la utilización del examen ecográfico para estudiar, interpretar y definir muchos de los casos clínicos que se nos presentan en las consultas en el centro. Nos formamos viendo mucha Resonancia Magnética (RM) de plexos y de los nervios periféricos más importantes como el nervio mediano, cubital o el nervio ciático en el miembro inferior por mencionar a los más frecuentes. Pero con el tiempo nos dimos cuenta y aprendimos que las patologías que estudiábamos con la RM también las podíamos replicar y estudiar muy bien con la ecografía. Yo vengo también del mundo ecográfico y eso es un plus a la hora de realizar e interpretar estos estudios, permitiéndonos optimizar los tiempos de examen para arribar a un adecuado diagnóstico.
Claramente que la parte clínica es fundamental en todo diagnóstico y el contacto con médicos referentes del área, como son los neurólogos, neurocirujanos, rehabilitadores, especialistas en estudios electrofisiológicos y médicos de terapia de dolor, ayudan a comprender cada día mejor esta patología y nos permite hablar el mismo idioma.
Lo primero que quiero aclarar es que la evaluación de los nervios periféricos con ecografía no es algo nuevo, se comenzó a utilizar con muchas limitaciones, desde el año 1988, donde se publicaron los primeros trabajos en la revista Radiology con un artículo publicado por el Dr. Fornage BD y colaboradores. Ha evolucionado mucho en las últimas décadas de la mano de los avances en la tecnología de los ecógrafos y de los transductores, permitiendo hoy en día con transductores de 18 – 22 Mhz e inclusive superiores, una gran resolución de los tejidos incluyendo a los nervios
periféricos.
A continuación me gustaría introducirlos en el fascinante mundo de los nervios periféricos y contarles algo de mi experiencia en su valoración con el uso de la ecografía. La idea es responder preguntas que cualquiera podría plantearse
al escuchar que los NP se pueden estudiar con ecografía.
¿Qué se necesita para hacer una ecografía de nervio periférico?
Lo principal y más importante es que contar con un ecógrafo no es suficiente. Es fundamental conocer el aspecto normal y la ubicación de los nervios periféricos. Se pueden evaluar la mayoría de los nervios del cuerpo, pero deben ser accesible
a la visualización. Parece una afirmación muy obvia, pero es un problema que vemos a diario cuando nos solicitan evaluar nervios que difícilmente tendrán accesibilidad, poniendo como ejemplo las porciones del plexo braquial por detrás de la clavícula, sobre todo cuando tiene un antecedente de fractura con elementos de osteosíntesis.
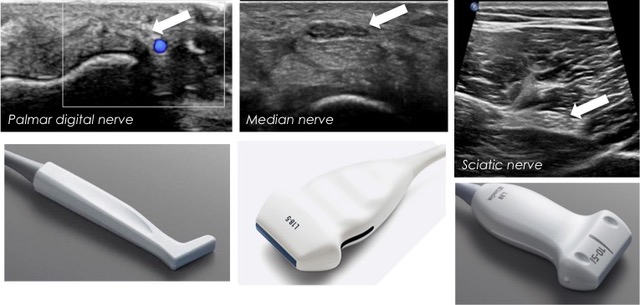
Otros nervios son los de la región pélvica profunda y la región subglutea profunda, que siempre estarán influenciados por la contextura física y el trofismo de los planos perineruales. El uso de los correctos transductores según la profundidad de los
nervios es un punto importante al momento de hacer el estudio (figura 1).
Imposible será visualizar las raíces preganglionares en el caso de sospecha de lesión de plexo braquial. Si bien podríamos identificar un seudomeningocele (SMC) que nos
sugeriría que la raiz preganglionar se encuentra avulsionada, muchos casos no se presentan con SMC. Esta sospecha es campo de la RM.
Igualmente existen algunas excepciones a las reglas como en el caso de las lesiones con parálisis braquiales obstétricas, donde el exponer a un neonato a RM, implica un estudio con anestesia, demora en el tiempo de turnos y un mayor costo económico. Aquí la ecografía podría ser de ayuda, usando transductores lineales sectorizados de pequeño tamaño; como el “palito de hockey”, llamado así por su forma, con frecuencias de 7 a 15 Mhz, permite una gran versatilidad en la exploración del área en pocos minutos permitiendo una visión global del plexo. La RM podría ser una segunda opción diagnóstica en el caso de disociación clínico radiológica.
¿Y cómo se ve un nervio en ecografía?
Me gusta mucho describir a los nervios periféricos como cables eléctricos con los alambres de cobre envueltos en una malla plástica interpretando a los axones con sus vainas de mielina agrupados en un tejido de sostén llamado endoneuro y envueltos por el perineuro que agrupados y envueltos en un tejido conectivo llamado epineuro intraneural conforman los fascículos nerviosos todos ellos agrupados y envueltos finalmente por el epineuro.
Estas características se corresponden con los nervios más clásicos mixtos (sensitivos motores puros), mielínicos con algunas excepciones anatómicas por ejemplo el nervio
ciático donde no se identifica una verdadera contención y límite epineural o en los casos de nervios periféricos que atraviesan canales fibro-oseos y pueden sufrir compresiones o fricciones y tienen un epineuro muy definido y en general de mayor espesor al normal, sin que ello implique una patología, simplemente son características anatómicas normales y adaptativas.
El patrón clásico en plano axial es un aspecto reticular o en panal de abeja con áreas hipoecoicas redondeadas correspondientes a los fascículos rodeados de un tejido conectivo que se ve ecogénico. En el plano longitudinal el patrón es fascicular y no fibrilar como los músculos y tendones. Se ven imágenes lineales hipoecoicas y ecogénicas intercaladas, sin anisotropía y con menos movilidad longitudinal
que el resto de las estructuras mencionadas (figura 2).
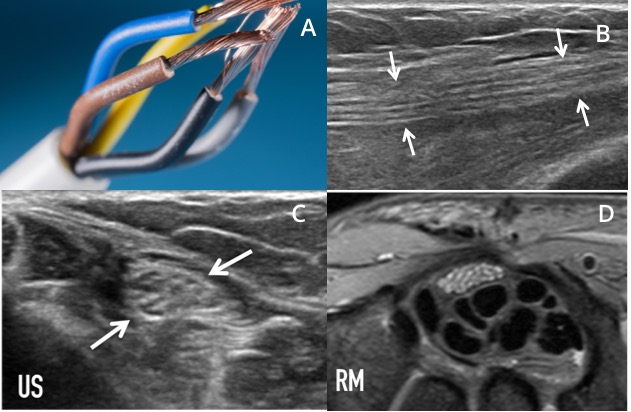
Debemos tener cuidado cuando evaluamos las raíces del plexo braquial, estas estructuras no tienen el patrón fascicular clásico porque son un gran facículo en si mismos, donde se originarán todos los nervios periféricos y se ven en general hipoecoicos homogeneos (figura 3).

¿Es sencillo identificar los nervios periféricos con ecografía?
La identificación de los nervios periféricos es sencilla cuando se conoce la anatomía del cuerpo, el recorrido de los NP, sus relaciones musculares, tendinosas, fasciales, aponeuróticas, articulares y óseas. Luego es solo seguir el recorrido en un miembro o una zona de conflicto, reconociendo las alteraciones en su patrón anatómico con engrosamiento fascicular, las alteraciones morfológicas por compresión o la discontinuidad de sus fascículos o la visualización de una lesión focal en relación a su trayecto como son los casos de neuromas, meurofibromas o neurilemomas y/o schwannomas (figura 4).
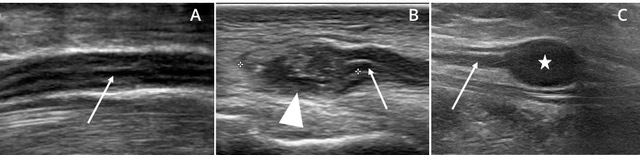
Cuando la anatomía se encuentra alterada por alguna
patología, ¿qué se debe tener en cuenta para reconocer
los NP?
Bueno, es muy interesante este punto, claro que al alterarse la anatomía también se altera la disposición y características de los NP. Esto sucede sobre todo en los traumatismos severos por accidente de tránsito o lesiones por arma cortante
o de fuego o por herramientas de trabajo. Hemos realizado y publicado muchos trabajos en congresos acerca del tema, y lo más importante en estos casos puntuales es ser muy meticuloso en la búsqueda de los nervios para intentar identificarlos en los márgenes de las lesiones y luego interpretar los hallazgos junto con la clínica, identificar las disrupciones, las formaciones de neuromas que estarán presentes dependiendo del tiempo de evolución lesional, identificar el gap o la separación de los márgenes lesionales del NP, cómo están los márgenes, si tienen vitalidad o tienen cambios fibrosos perineurales, si se identifican calcificaciones intra o perineurales, hematomas residuales o seromas o si tienen signos de degeneración neuronal distal,
etc. Todos estos aspectos se deben evaluar e informar y ayudan al médico neurocirujano a planificar su cirugía.
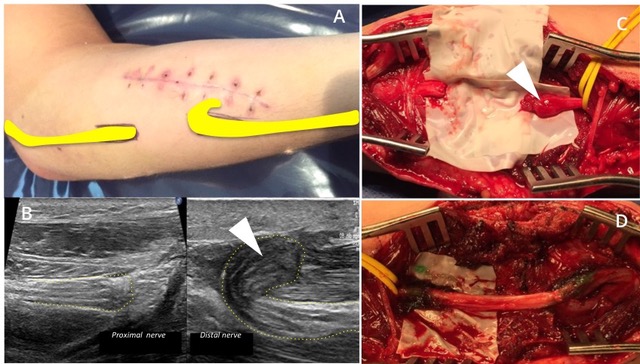
Este trabajo, que puede llevar un buen tiempo hacerlo en consulta, nosotros lo llamamos “mapa lesional de NP”. Se realiza con un dibujo sobre la piel del paciente y se fotografía para demostrar las características de cada nervio explorado. Luego estos hallazgos en general son correlacionados con las cirugías y de esta manera vamos aprendiendo de los errores y mejoramos nuestras descripciones.
Afortunadamente encontramos muy buena correlación imagenológica y quirúrgica (figura 5 y 6).
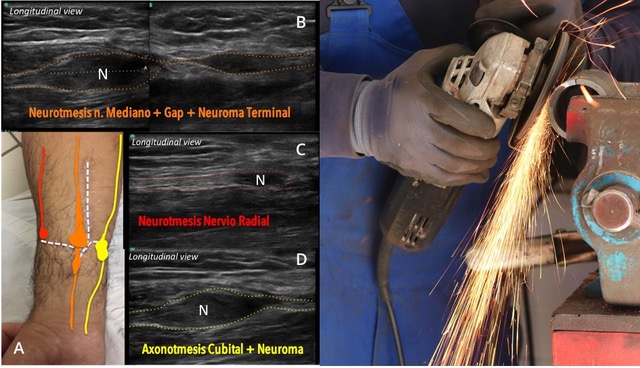
en naranja, C compromiso del nervio radial en rojo y D compromiso del nervio cubital en amarillo. Las líneas de punto recorren los márgenes de los nervios periféricos. N se refiere a la presencia de neuromas.
Un apartado debería hacer en la evaluación de las lesiones de NP en casos agudos, al igual que la RM cuando encontramos un gran hematoma o cambios de edema en las
partes blandas que rodean al NP, es muy difícil hacer un adecuado diagnóstico. Es preferible retrasar unos días el examen esperando que se reduzcan los cambios de edema y de esa manera lograr visualizar adecuadamente los NP.
Yo a esto lo llamo “el efecto niebla”, cuando se disipa todo es más sencillo.
¿Por qué se debería solicitar una ecografía de NP?
La pregunta no sería porque, sino cuáles son las ventajas de su uso en comparación con otros métodos de imágenes.
Son muchas las ventajas, comenzando por la gran accesibilidad del método con respecto a la RM y estudios electrofisiológicos, si bien se requieren equipos con transductores de alta frecuencia para poder estudiar adecuadamente los NP. El bajo costo es otro punto favorable sobe todo cuando se trabaja en hospitales públicos donde los pacientes encuentran limitantes económicas y poco acceso a estudios
complejos como la RM. Una ventaja importante es la posibilidad de interactuar con el paciente durante el estudio, lo que permite focalizar el examen. Este punto es muy útil en la detección de pequeños neuromas superficiales que generalmente pasan desapercibidos en el estudio de RM, sobretodo cuando existe signo de Tinel positivo o dolor puntual a la palpación en relación a la lesión nerviosa.
La duración del examen es menor al compararla con la RM, donde una persona entrenada en ecografía de NP podría estudiar la totalidad de los nervios más importantes del miembro superior en aproximadamente 5 minutos en contraste con un estudio de 30 minutos o más tiempo que necesita el examen de RM para cubrir el área de interés con secuencias y bobinas específicas.
Permite realizar estudios dinámicos donde se puede evaluar la movilidad del NP y sus relaciones con los canales por donde hace su recorrido. Es muy útil en la valoración de las inestabilidades de los nervios ante movilidades articulares, como sucede en el codo con el nervio cubital y su luxación más allá del límite de la epitróclea. Podemos evaluar tanto el gliding o movilidad longitudinal con maniobras específicas como la movilidad transversa cuando comprimimos externamente una zona puntual. También nos permite realizar evaluación bilateral y buscar pequeñas asimetrías
morfológicas intra y perineurales (figura 7).
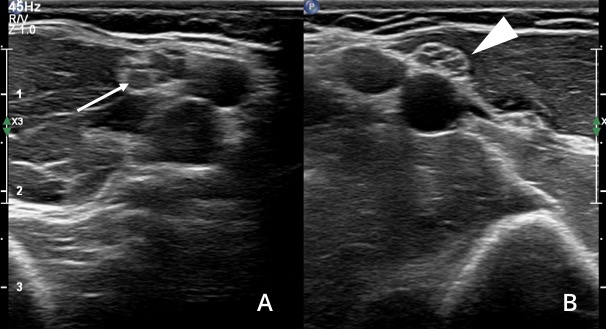
muestra un nervio mediano con patrón reticular normal (punta de flecha).
La presencia de elementos de osteosíntesis por secuela de fractura son muchas veces un problema para la RM y distorsionan la visión de los NP adyacentes por lo que la
ecografía es una excelente alternativa. Además de permitir evaluar el nervio de forma dinámica (figura 8). Lo mismo puede suceder en presencia de cuerpos extraños pequeños que son subvalorados en RM y la posibilidad de detectar calcio o fibrosis intra o perineural con gran definición.
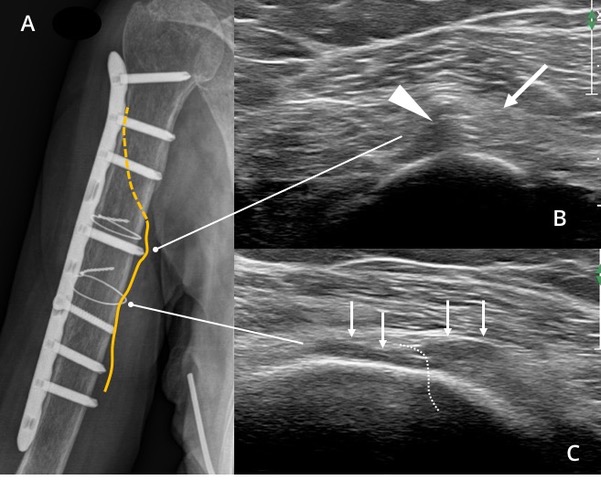
radial (flecha) y lo desplaza sin afectar su estructura. C. Se observa un engrosamiento difuso hipoecoico del nervio radial (flechas) que pasa por debajo del alambre inferior visto en la Rx (línea de puntos) que lo comprimía. El nervio fue liberado y resolvió el cuadro.
¿Cuáles son las indicaciones más frecuentes de este estudio?
Al igual que la RM, los síndromes compresivos o de atrapamiento en el miembro superior e inferior son la patología más frecuente comprendiendo los síndromes de túnel carpiano, neurodoscitis cubital, atrapamiento del nervio interóseo posterior en codo que se pueden confundir con cuadros de epicondilitis, síndrome piramidal con compresión del nervio ciático, compresión del nervio ciático poplíteo externo en la rodilla y nervio tibial posterior en el tobillo y claro la compresión crónica con fricción del nervio interdigital y la consecuente formación de un neuroma.
Otra indicación frecuente es la traumática a nivel de plexos y nervios periféricos. Incluyen las lesiones iatrogénicas postquirúrgicas.
Las polineuropatías de origen hereditario, inflamatorio, infeccioso, metabólico o tóxico son infrecuentes y conllevan un compromiso axonal y mielínico, son bilaterales y simétricas y en general se estudian adecuadamente con RM y estudios electrofisiológicos asociado a estudios de laboratorio y datos clínicos.
Por último, en la evaluación de las lesiones tumorales relacionadas a vainas de nervio periférico y los originados en estructuras tisulares intraneurales; ya sea, grasa, vasos, tejido conectivo, etc.
La ecografía también nos permite evaluar el trofismo y la infiltración grasa de los músculos pudiendo determinar el mapa denervatorio y el tiempo de evolución lesional (figura 9).
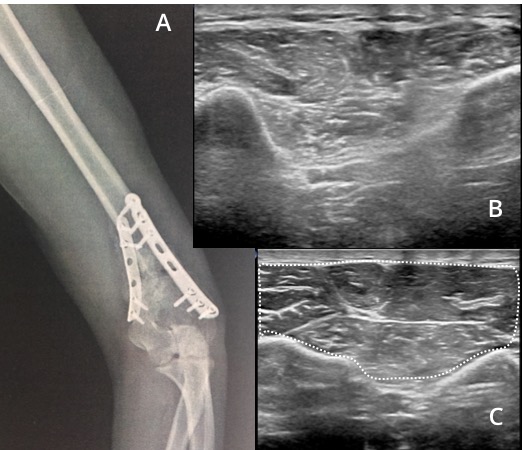
contralateral es normal (línea de puntos).
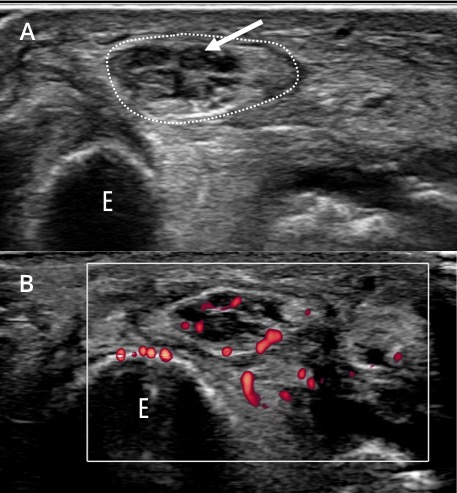
¿Es útil el uso de la técnica Doppler Color y Power Doppler para evaluar el NP?
El uso de esta técnica es fundamental, es un gran aliado del ecografista. Dos puntos son importantes y debemos tener en cuenta. El primero es que a los nervios los acompañan estructuras vasculares en general; para nervios mixtos y profundos, arteria y vena y para los superficiales cutáneos una estructura venosa siempre estará cerca y será fácil de reconocer. Segundo que los nervios tienen una vasa vasorum
encargada de irrigar el nervio con un flujo arterial y venoso. Por consiguiente, podemos evaluar el flujo vascular intra y perineural. Otro punto importante es conocer que existe una barrera hemato-neural en los nervios conformada por el perineuro y el endotelio de los vasos endoneurales. Es la lesión de esta barrera la que permite el realce de los nervios cuando usamos sustancias de contraste endovenoso en la RM.
Con ecografía podremos evaluar en las alteraciones compresivas o por atrapamiento signos de congestión venosa y edema intraneural con aumento del flujo vascular intra y perineural en las zonas próximas a la compresión, al igual que en los procesos inflamatorios de NP (figura 10).
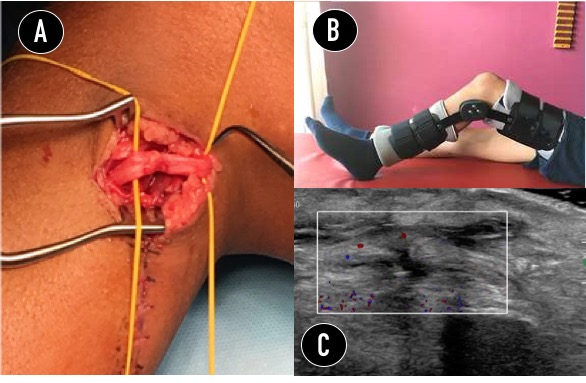
Otra utilidad del Doppler es la valoración del flujo vascular en los márgenes de la neurorrafia, sobre todo cuando esta se realiza término-terminal con descarga articular y estiramiento adaptativo del nervio a medida que avanza la cicatrización y regeneración neuronal. Hemos realizado varios trabajos acerca de la evolución de las rafias en nervio ciático poplíteo externo por encima del túnel peroneo con flexión de rodilla y rehabilitación secuenciada con estiramiento progresivo de la articulación, logrando una recuperación más rápida de la regeneración distal, evitando el uso de injerto nervioso. La ecografía fue fundamental para graduar el grado de estiramiento nervioso durante la extensión de rodilla, usando la pérdida de flujo como limitante (figura 11). También es útil en la caracterización de las lesiones tumorales intra y perineurales determinando el grado de vascularización.
Socolovsky y Fisiatra Danilo Bataglia).
¿Se utiliza la Elastosonografía para evaluar el NP?
La elastografía con uso de ecografía evalúa las propiedades elásticas de los tejidos, midiendo la tensión del tejido en respuesta a una tensión aplicada. Personalmente no
realizo de rutina esta técnica y no la utilizo en mis evaluaciones de nervios ya que considero que la ecografía con todas las herramientas actuales es suficiente para arribar a un diagnóstico preciso. El uso de esta técnica esta hoy en día muy validado y estudiado para mama, hígado, músculo y tendones. Existen múltiples trabajos donde afirman la utilidad de esta técnica para evaluar el nervio mediano y
cubital en síndromes compresivos de muñeca.
Considero que aun falta optimización y estandarización de las técnicas para considerarlo imprescindible dentro de la valoración rutinaria de los nervios.
¿El examen ecográfico de los NP puede cambiar una conducta terapéutica?
Con los años he visto que es algo frecuente replantear las conductas terapéuticas dependiendo de los hallazgos ecográficos, principalmente las relacionadas a la cirugía. Si esperar para intervenir, si usar injertos, si realizar neurolisis o liberaciones y transposiciones, si realizar neurorrafias a tensión, etc.
La otra gran utilidad de la ecografía es el bloqueo perineural en los casos de neuropatías complejas con múltiples intervenciones quirúrgicas previas. Son campos con anatomía muy alterada y la respuesta a nervios específicos aclara el origen y compromiso de la neuropatía pudiendo ayudar a plantear uso de neuroestimuladores específicos para cada nervio y de esa manera manejar el dolor neuropático crónico.
En definitiva, lo importante es que los profesionales confíen en nuestra visión y nuestro diagnóstico, eso es algo que se pone a prueba durante muchos años, donde lo que uno le describe en los informes es lo que ven luego en sus cirugías, tenemos una excelente correlación entre clínica, imágenes y visión quirúrgica y eso es un dato fundamental; la confianza en el método, es el punto más importante para la toma de decisiones.
Claramente podemos equivocarnos en la curva de aprendizaje y no siempre será fácil evaluar todos los nervios, pero debemos entender que somos un complemento y eslabón más en la cadena de trabajo multidisciplinario que existe en el manejo de esta patología.
¿Porqué cree que es un estudio subvalorado en la evaluación del NP?
Es real que, si bien es un método que como ya mencionamos, tiene muchas ventajas, es poco solicitado. Claramente el factor más importante es la falta de profesionales entrenados en esta área, que puedan dar una respuesta a las preguntas de los médicos derivadores y entreguen informes confiables para la toma de decisión. En mi experiencia personal, ha crecido mucho la solicitud de estos estudios sobre todo de parte de los médicos neurocirujanos y traumatólogos. Falta aun mucho trabajo para acercar este método, convertirlo en un examen de calidad y de confianza, del cual el médico obtenga información relevante y no sea un problema para su rutina diaria. Es importante hablar el mismo idioma, comprender qué es lo que necesitan saber o
cuales son los puntos relevantes de la evaluación y no aportarles más confusión a cuadros muchas veces complejos.
¿Cuál es la visión hacia el futuro de la ecografía de NP?
Hacia el futuro la ecografía de NP debería ser un estudio de mayor presencia en los diagnósticos de patologías nerviosas.
Requerirá de una mayor comunicación y enseñanza del método.
Se debe lograr una mayor aceptación de los derivadores como método de diagnóstico temprano y accesible. Se espera avanzar en cuanto a las utilidades terapéuticas
con el uso de terapias biológicas con Plasma Rico en Plaquetas PRP como coadyuvante de regeneración neuronal postraumática y/o postquirúrgica.
Avanzar y optimizar el uso de la ecografía en los bloqueos y liberaciones o hidrodisecciones perineurales como alternativas terapéuticas mínimamente invasivas en el acompañamiento de las terapias tradicionales.
¿Cuáles son las conclusiones finales acerca del tema?
La ecografía hoy en día es un excelente complemento del estudio de RM y en gran número de casos, sobre todo postquirúrgicos debería ser el método de elección. Creo que la mejor manera de estudiar hoy a los nervios es y debe ser una correlación conjunta de la clínica con evaluación directa, el uso de la RM y la ecografía con una correlación de estudios electrofisiológicos y una visión clínica compartida con el profesional derivador dedicado a estos temas.
Por todo lo explicado la ecografía es un complemento fundamental e irremplazable en la evaluación diagnóstica, terapéutica y seguimiento de la patología de nervio periférico.
Bibliografía
Peripheral nerves of the extremities: imaging with US. Fornage BD. Radiology.
1988; 167:179–182.
Ultrasonography of the peripheral nervous system. Kele H. Perspectives
in Medicine 2012; 1:417-421.
Ultrasound in the diagnosis of peripheral neuropathy: structure meets function in the neuromuscular clinic. Gallardo E, Noto Y, Simon NG. J Neurol Neurosurg Psychiatry 2015; 86: 1066-1074.
Ultrasonography of the brachial plexus, normal appearance and practical applications. F. Lapegue, M. Faruch-Bilfeld, X. Demondion, C. Apredoaei, M.A. Bayol, H. Artico, H. Chiavassa-Gandois, J, Railhac, N. Sans. Diagnostic and Interventional Imaging (2014) 95, 259—275.
Ultrasound as a useful tool in the diagnosis and management of traumatice nerve lesion. Padua L, Di Pasquale A, Liotta G, Granata C, Erra C, et al. Clin Neuropysiology 124; 1237-1243. 2013.
Preoperative evaluation of peripheral nerve injuries: What is the place for ultrasound? Francesca Toia, Andrea Gagliardo, Salvatore D’arpa, Cesare Gagliardo, Giuseppe Gagliardo and Adriana Cordova. J Neurosurg 125:603–614, 2016.
Sonographic anatomy of the peripheral nervous system. In: Peer, S.; Bodner, G., editors. High-resolution sonography of the peripheral nervous system. Gruber, H.; Kovacs, P. Springer; Berlin, Germany: 2003. p. 13-36.
Ultrasound of Peripheral Nerves Jung Im Suk, Francis O. Walker, Michael S. Cartwright. Curr Neurol Neurosci Rep. 2013 February; 13(2): 328.
Current and future applications of ultrasound imaging in peripheral nerve
disorders. Antonia S Carroll, Neil G Simon. World J Radiol 2020 June 28; 12(6): 101-129.
Nerve Ultrasound in Traumatic and Iatrogenic Peripheral Nerve Injury. Juerd Wijntjes , Alexandra Borchert , Nens van Alfen . Diagnostics (Basel). 2020 Dec 26;11(1):30.
Sonoelastography in the musculoskeletal system: current role and future directions. Winn N, Lalam R, Cassar-Pullicino V. World J Radiol. 2016.
Shear-wave elastography: a new potential method to diagnose ulnar neuropathy at the elbow. Paluch L, Noszczyk B, Nitek Z, Walecki J, Osiak K, Pietruski P. Eur Radiol. 2018.
Imaging of the Peripheral Nerve: Concepts and Future Direction of Magnetic Resonance Neurography and Ultrasound. Russell E Holzgrefe, Eric R Wagner, Adam D Singer , Charles A Daly . J Hand Surg Am. 2019 Dec;44(12)
Ultrasound imaging and guidance in peripheral nerve entrapment: hydrodissection highlighted. KeVin Chang, Wei-Ting Wu & Levent Ozc. Pain Manag. 2019










